
診療科・部門
移植外科
当院では、2008年に国際移植学会の発した「臓器取引と移植ツーリズムに関するイスタンブール宣言 (the Declaration of Istanbul Organ Trafficking and transplant Tourism)」、我が国の「臓器の移植に関する法律」、「日本移植学会倫理指針」、「生体腎移植 ガイドライン」等を遵守して診療を行っております。正当かつ公明なルールに基づかない非 倫理的行為や搾取的な行為に基づいた臓器取引は禁止されるべきと考えており、また医療 従事者や医療施設は、これらを防止する義務があると考えています。
そのため、下記に該当する患者さんの移植外来の定期通院については受け入れません。
1. 正式な手続きに則らない渡航移植を受けたことが明らかである場合
2. 腎提供における手続きの過程が明らかでない場合
3. 移植時 (もしくは提供時の) 手術記録や術前の検査などについての詳細な情報提供がない場合
※但し、以前に国外に居住し、その国の正式なルールに基づいて移植を受けられた方においては、前医からの診療情報提供書を確認した上で治療を受け入れることもあります。
※移植腎管理以外の診療や、生命維持に関する緊急の場合はこの限りではありません。
友愛会 友愛医療センター(2022年10月11日作成)
当院では2004年から慢性腎不全の患者さんに対して腎移植手術を開始し、これまで252例(2023年7月時点)の移植を行って来ました。宮古、石垣、その他離島を含む県内全域および県外からも移植を希望されて患者さんが受診しています。年間20例以上の移植を行う、全国でも有数の移植施設になっています。また献腎移植の認定施行施設にもなっており、新規登録や更新手続きも可能です。さらに県内唯一の膵臓移植患者さんを診療できる施設でもあります。国内トップの移植施設である九州大学、東京女子医大、名古屋第二赤十字病院と連携し、最高水準の移植医療が提供できる体制を整えており、沖縄県内の腎不全患者さんが健康を取り戻して元気に日常生活を送れるよう全力で支援しています。
【友愛医療センター 腎移植チームからのひとこと】
腎不全という病気になったのはとてもつらいことです
しかしあなたには腎移植という選択もあります
移植を選んだあなたのために我々は全力でサポートします
一緒に頑張りましょう
はじめに
こんにちは!当ホームページを御覧頂き、ありがとうございます。皆さんは移植医療に興味を持たれて、このページを目にしていると思います。昨今、「移植」について耳にする機会が増えてきていますが、実際「移植医療」とはどういうものなのか分かっている方ってそれほどいないのが現状です。「移植って誰でも受けられるものなの?」「大手術をして何か月も入院が必要なのでは?」「移植した腎臓はどれくらい持つの?」「すごいお金がかかりそう」「移植なんてしたら普通の生活ができなくなるのでは?」などなど疑問はつきません。一般に「移植医療」はハードルが高くて特別な人だけが受けられる特別な治療と思われていますが、そんなことはありません。通常の健康保険がきく医療ですし、何時間かの手術でほとんどは1ヶ月以内に退院できます。術後は拒絶反応を抑える免疫抑制剤という少し特別な薬をのむくらいで、日常生活はほぼ健常人と同じように行なえます。勿論個々の状況で、移植ができなかったり、種々の合併症が起きたり、スムースに行かなかったりすることはあります。しかし全体的には、多くの人が受けることのできる安全で結果の良い治療が移植医療です。 当院では、主に腎移植を中心に病院全体で移植医療に取り組んでいます。当ページを御覧になり是非移植に関する知識を高めてもらって、移植医療に対する御理解を頂きたいと思います。

- 本ページの内容はあくまで当院で行われている移植医療に基づいて作成されています。施設により治療の内容に差異がある場合もありますので御了承ください。また、各データは2018年末時点のものとなります。
移植外来のご案内
当院の移植初診外来は、通常毎週金曜日もしくは土曜日午前です。事前に予約をとって受診してください。(出張や緊急手術などで休診することがあります。)その際、主治医からの紹介状が必要です。生体移植や献腎移植を希望される方は是非ご家族同伴で受診されることをお薦めします。また、移植の話を聞いてみたいというだけの方でも全然構いません。当院では初診時に、まず移植コーディネーターが面談を行います。移植の知識を有する専任看護師ですので、何でも気軽に聞いてみてください。その後、移植専門医の診察があり、あなたに最も適切な治療方法を提示いたします。
2018年に移植外来を新規受診された患者さんは42組でした。年々増加しており移植に対するニーズが高まっていることが伺えます。特に他施設からの紹介が多く、これまで沖縄県全域、離島、国内、国外あわせて68施設から患者さんの紹介がありました。これも当院の移植医療への信頼が増しているためと思っています。今後も全国水準の移植医療を提供して腎不全患者さんのために全力で尽くしていこうと思っています。
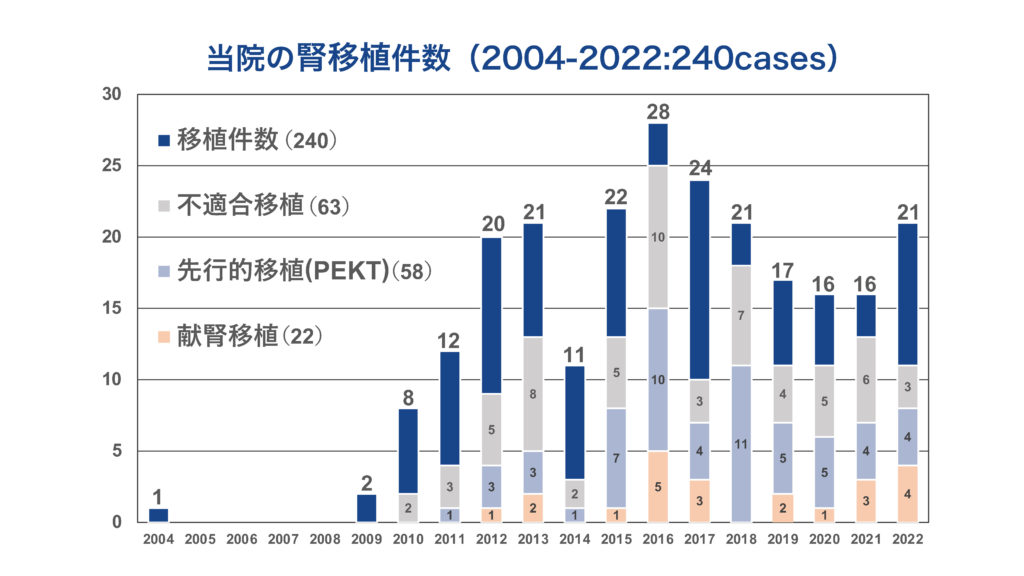
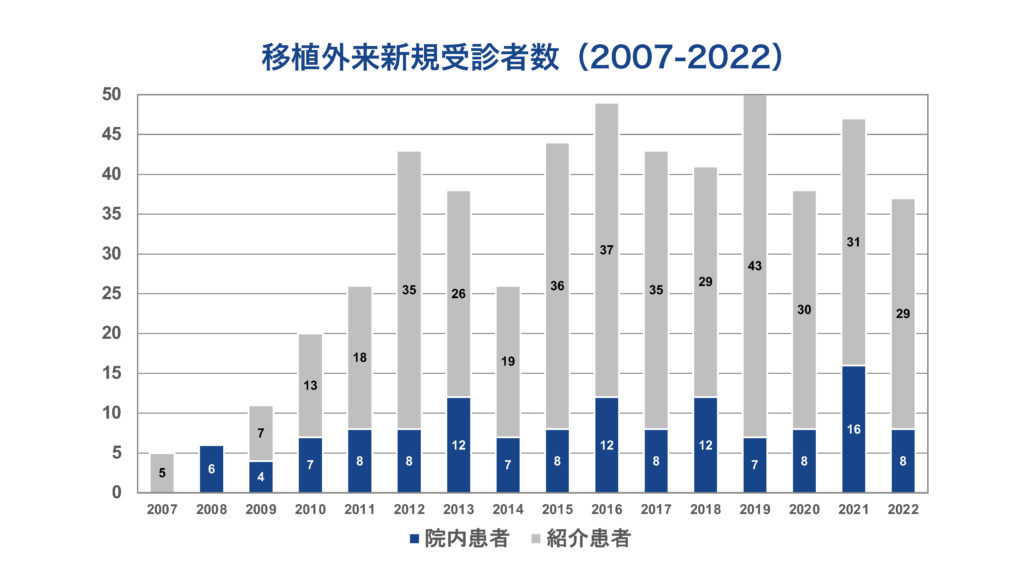
当院での診療体制
当院では日本移植学会認定医の資格を有する移植医がチーフとして診療にあたっています。国内トップの実績を誇る東京女子医大および九州大学からも移植経験のある医師が赴任して手術や入院管理を行っています。また名古屋第二赤十字病院や聖マリアンナ大学での移植の経験を積んできた当院の移植内科医も術前評価や術後外来で診療に携わっています。

現在、外来では日本移植学会の認定を受けた移植コーディネーターが患者を全面的にサポートしており、また腎臓病薬物療法認定薬剤師の資格を持つ薬剤師が免疫抑制剤やその他の服薬に関して指導を行っています。さらに管理栄養士、メディカルアシスタント、臨床心理士、ソーシャルワーカーも積極的に関わっており、当院のチーム医療が移植後の長期成績向上に寄与しています。
当院では、安全かつ高水準の移植医療を患者に提供するために院内のあらゆる職種部門が参画する「移植推進委員会」を2010年に設立し、移植に関する全ての診療、情報発信、普及活動などを一元的に行っています。これにより院内のスタッフが情報を共有し、よりレベルアップすることできめ細かく、質の高い医療を行うことができるとともに、病院全体として移植医療に取り組んでいく体制を整えています。
活動の4本柱として、1)生体腎移植 2)献腎移植 3)臓器提供 4)普及啓発・研究発表 を掲げて移植医療の推進に取り組んでおり、全国有数の移植実績を収めるまでになりました。
教育啓蒙・研究学会活動への取り組み
当院では、移植医療に関わる全てのスタッフが移植についての十分な知識を持つことが、安全で質の高い医療を患者に提供するために必要と考えています。また常に進歩し続ける移植医療の情報をアップデートしていくことも大切です。さらには近隣の透析施設スタッフ、腎不全患者への情報提供、教育も最適な治療を患者に施すために役立つと思われます。そして一般の方が腎移植あるいは臓器提供について触れる機会を作ることで社会的に移植医療が推進されるきっかけになると信じています。
当院では定期的に以下のような活動を行なっています。
- 院内講演会(院内職員対象)
- 部署別勉強会(病棟、ICU、手術室などの看護師対象)
- 移植術前カンファレンス(移植医、腎臓内科医)
- 移植勉強会(透析施設対象)
- 腎移植説明会(透析患者対象)
- 腎移植市民フォーラム(一般対象)
- 日本臨床腎移植学会(研究発表)
- 日本移植学会(研究発表)
- 九州腎移植研究会(研究発表)
- 沖縄県臓器移植臨床研究会(研究発表)
- 院内研究発表会
- 沖縄県コーディネーター会議
- 沖縄県臓器移植推進員会
また医療関係者対象に実際の移植手術見学も行なっています(希望される方は地域連携室に連絡してください)
1型糖尿病に対する膵臓移植について
血糖をコントロールするには膵臓で作られるインスリンというホルモンが必須です。しかし病気でこのインスリンが作られなくなると糖尿病になってしまい、インスリン自己注射を一生続けることになります。これを1型糖尿病といい一般に若年者で発症します。肥満や生活習慣病が原因で起こる2型糖尿病(インスリンは作られる)と違って、1型では容易に高血糖や低血糖を生じ、意識消失で病院に搬送されるなど生命を脅かすこともしばしばです。またこの状態で10年、20年を経過すると腎臓に影響が出て、腎不全に至り透析導入となる場合が殆どです。糖尿病性腎症で透析になった場合は、一般的に予後が短いというデータがあります。このような1型糖尿病患者を根本的に治療する方法として膵臓移植があります。腎不全で透析を行なっている患者には膵腎同時移植となります。これによりインスリンを打つ必要もなくなりますし透析も不要になります。何より寿命を延ばす事が出来ます。
膵臓移植(膵腎同時移植)の場合、脳死ドナーから提供をうける脳死下移植がほとんどです。心停止下移植や生体移植も可能ですが、成績や生体ドナーのリスクから現在はほぼ行われていません。脳死下移植を受けるためには日本臓器移植ネットワークに登録する必要があります。また膵臓移植はネットワークの認定を受けた施設でのみ可能で、全国で18施設(2019年現在)ありますが、沖縄県では施行できません。当院と医療提携を行っている九州大学病院は、日本で最も膵臓移植(膵腎同時移植)を行っている施設のひとつで治療成績も良好です。当院では、手術適応のある患者さんを九州大学に紹介しており、沖縄でのネットワーク登録および術後の通院管理が可能です。
最近は全国的には脳死下ドナーが増加しており、待機期間も以前に比べて短くなってきています(3年半)。現在沖縄県内で膵腎同時移植を受けた患者さんが通院しているのは当院のみで、10名ほどが通院しています。インスリン注射も透析も不要になり人生が一変したという方もいます。さらに現在手術を待機している患者さんも数人います。膵臓移植(膵腎同時移植)を考えてみたい方は、是非一度外来を受診してみてください。
- 生命の危機にあるということで、膵臓移植の対象は1型糖尿病患者に限られています。2型糖尿病の方は対象になりませんのでご留意ください。
患者さんとご家族向け資料
外部リンク
- 九州大学病院 臨床・腫瘍外科
- 日本臓器移植ネットワーク
- 沖縄県保健医療福祉事業団臓器移植推進事業
- トリオジャパン
- 全国腎臓病協議会
- 日本移植者協議会
- 日本移植学会
- 日本臨床腎移植学会
- 日本透析医学会
- 腎援隊